Soor- und Parotitsprophylaxe
Die Prophylaxe von Soor und Parotitis ist ein wichtiges Thema im klinischen Alltag, insbesondere bei der Betreuung von Patienten, die aufgrund ihres Gesundheitszustandes ein erhöhtes Risiko für diese Infektionen haben. Für medizinisches Fachpersonal ist es von entscheidender Bedeutung, präventive Maßnahmen zu verstehen und umzusetzen, um diese Erkrankungen zu verhindern und die Patientensicherheit zu gewährleisten.
Definition
Die Soor- und Parotitisprophylaxe umfasst präventive Maßnahmen zur Verhinderung dieser Infektionen, die besonders immungeschwächte oder postoperativ geschwächte Patienten betreffen. Wesentliche Strategien sind eine gute Mundhygiene, ausreichende Flüssigkeitszufuhr, Speichelstimulation sowie die angepasste Medikation.
Einführung in Soor und Parotitis
Was ist Soor?
Soor, auch bekannt als orale Candidose, ist eine Pilzinfektion, die durch Candida-Arten, insbesondere Candida albicans, verursacht wird. Diese Infektion tritt häufig bei immungeschwächten Patienten auf, wie z.B. bei solchen, die langfristig Antibiotika oder Steroide einnehmen, oder bei Patienten mit HIV/AIDS, Diabetes mellitus oder anderen chronischen Erkrankungen.
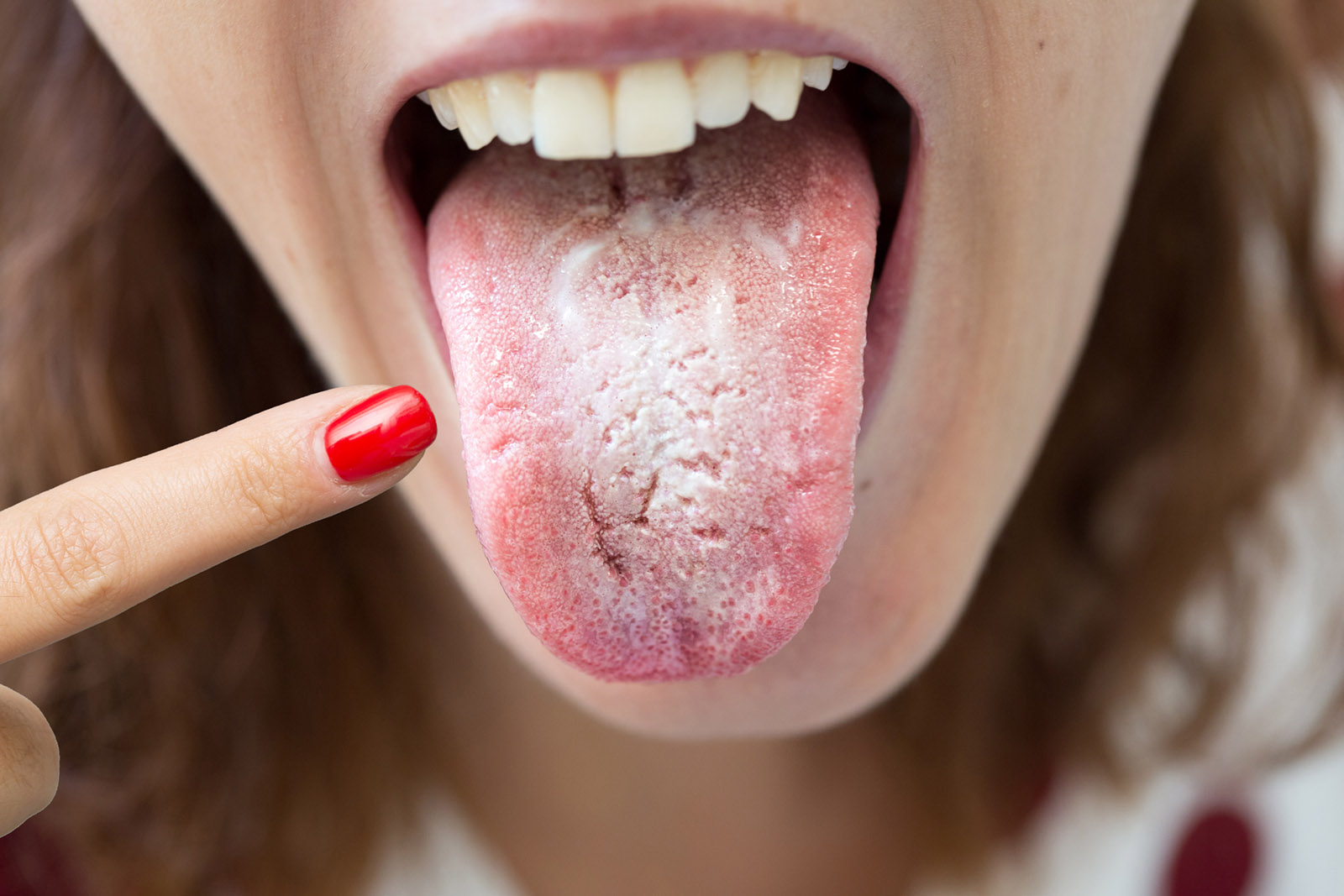
Was ist Parotitis?
Parotitis ist eine Entzündung der Ohrspeicheldrüsen (Parotisdrüsen), die durch bakterielle oder virale Infektionen verursacht werden kann. Besonders gefährdet sind ältere Patienten, Patienten mit verminderter Speichelproduktion (z.B. durch Dehydratation oder Anticholinergika) sowie Patienten mit schlechter Mundhygiene oder nach operativen Eingriffen.
Risikofaktoren
Die Identifizierung von Risikofaktoren ist entscheidend, um gezielte prophylaktische Maßnahmen gegen Soor und Parotitis zu entwickeln. Verschiedene medizinische und umweltbedingte Faktoren können das Risiko für diese Infektionen erhöhen, weshalb eine genaue Kenntnis dieser Faktoren für das medizinische Fachpersonal unerlässlich ist.
Risikofaktoren für Soor
- Immunsuppression
➜ Erkrankungen wie HIV/AIDS, Chemotherapie oder Organtransplantationen schwächen das Immunsystem und erhöhen das Soorrisiko. - Langfristige Antibiotika- oder Steroidtherapie
➜ Diese Medikamente können das natürliche Gleichgewicht der Mundflora stören und das Wachstum von Candida fördern. - Diabetes mellitus
➜ Hohe Blutzuckerwerte können das Wachstum von Hefepilzen begünstigen. - Xerostomie (Mundtrockenheit)
➜ Eine verringerte Speichelproduktion, oft bedingt durch Medikamente oder bestimmte Erkrankungen, schafft ein ideales Umfeld für die Vermehrung von Candida. - Schlechte Mundhygiene
➜ Mangelnde Zahnpflege und eine unsaubere Prothese können die Ansammlung von Hefepilzen im Mund fördern. - Zahnprothesen
➜ Träger von Zahnprothesen, insbesondere wenn diese nachts nicht entfernt werden, haben ein erhöhtes Risiko. - Ernährung
➜ Eine zuckerreiche Ernährung kann das Wachstum von Hefepilzen fördern.
Risikofaktoren für Parotitis
- Dehydratation
➜ Ein niedriger Flüssigkeitshaushalt reduziert die Speichelproduktion, was das Risiko einer Infektion erhöht. - Schlechte Mundhygiene
➜ Ansammlung von Bakterien im Mundraum kann eine Entzündung der Parotisdrüsen begünstigen. - Alter
➜ Ältere Menschen haben häufig eine verminderte Speichelproduktion und ein geschwächtes Immunsystem. - Chronische Erkrankungen
➜ Bedingungen wie Diabetes mellitus können das Infektionsrisiko erhöhen. - Medikamenteneinnahme
➜ Anticholinergika und andere Medikamente, die die Speichelproduktion verringern, erhöhen das Risiko. - Postoperative Zustände
➜ Nach Operationen, insbesondere am Kopf oder Hals, kann es zu einem erhöhten Risiko kommen, da Patienten oft wenig trinken und eine eingeschränkte Mundhygiene haben. - Immunsuppression
➜ Patienten mit geschwächtem Immunsystem sind anfälliger für Infektionen, einschließlich Parotitis.
Prophylaktische Maßnahmen
Soorprophylaxe
Die Prävention von Soor umfasst mehrere Strategien, die von der allgemeinen Mundpflege bis hin zur spezifischen medikamentösen Prophylaxe reichen:
- Regelmäßige Mundhygiene
➜ Eine gründliche Zahnpflege, einschließlich des Zähneputzens mindestens zweimal täglich und der Verwendung von Mundspülungen, ist entscheidend. Bei Patienten mit Zahnersatz sollte dieser regelmäßig gereinigt werden. - Anpassung der Medikation
➜ Bei Patienten, die Antibiotika oder Steroide einnehmen, sollte die Notwendigkeit der Medikation regelmäßig überprüft werden, um das Risiko einer Candidose zu minimieren. - Ernährungsanpassungen
➜ Eine ausgewogene Ernährung, die Zucker vermeidet, kann das Risiko von Soor verringern. Der Einsatz von Probiotika kann ebenfalls helfen, das Gleichgewicht der Mundflora zu erhalten. - Antimykotische Prophylaxe
➜ In Hochrisikopopulationen kann eine prophylaktische Behandlung mit antimykotischen Medikamenten wie Nystatin oder Fluconazol in Erwägung gezogen werden.
Parotitisprophylaxe
Um das Risiko einer Parotitis zu minimieren, sollten folgende Maßnahmen ergriffen werden:
- Hydratation
➜ Eine ausreichende Flüssigkeitszufuhr ist entscheidend, um eine angemessene Speichelproduktion zu gewährleisten. - Stimulation der Speichelproduktion
➜ Das Kauen von zuckerfreiem Kaugummi oder das Lutschen von sauren Bonbons kann die Speichelproduktion anregen. - Mundhygiene
➜ Eine gründliche Mundpflege ist auch bei der Prävention von Parotitis wichtig. Das regelmäßige Reinigen der Mundhöhle und der Einsatz von antiseptischen Mundspülungen kann helfen, die bakterielle Belastung zu reduzieren. - Massage der Parotisdrüsen
➜ Regelmäßige Massagen der Parotisdrüsen können helfen, die Sekretion zu fördern und Stauungen zu vermeiden. - Vermeidung von Risikomedikamenten
➜ Wenn möglich, sollten Medikamente, die die Speichelproduktion verringern (z.B. Anticholinergika), vermieden oder durch Alternativen ersetzt werden.
Wie wird die Ohrspeicheldrüse massiert?
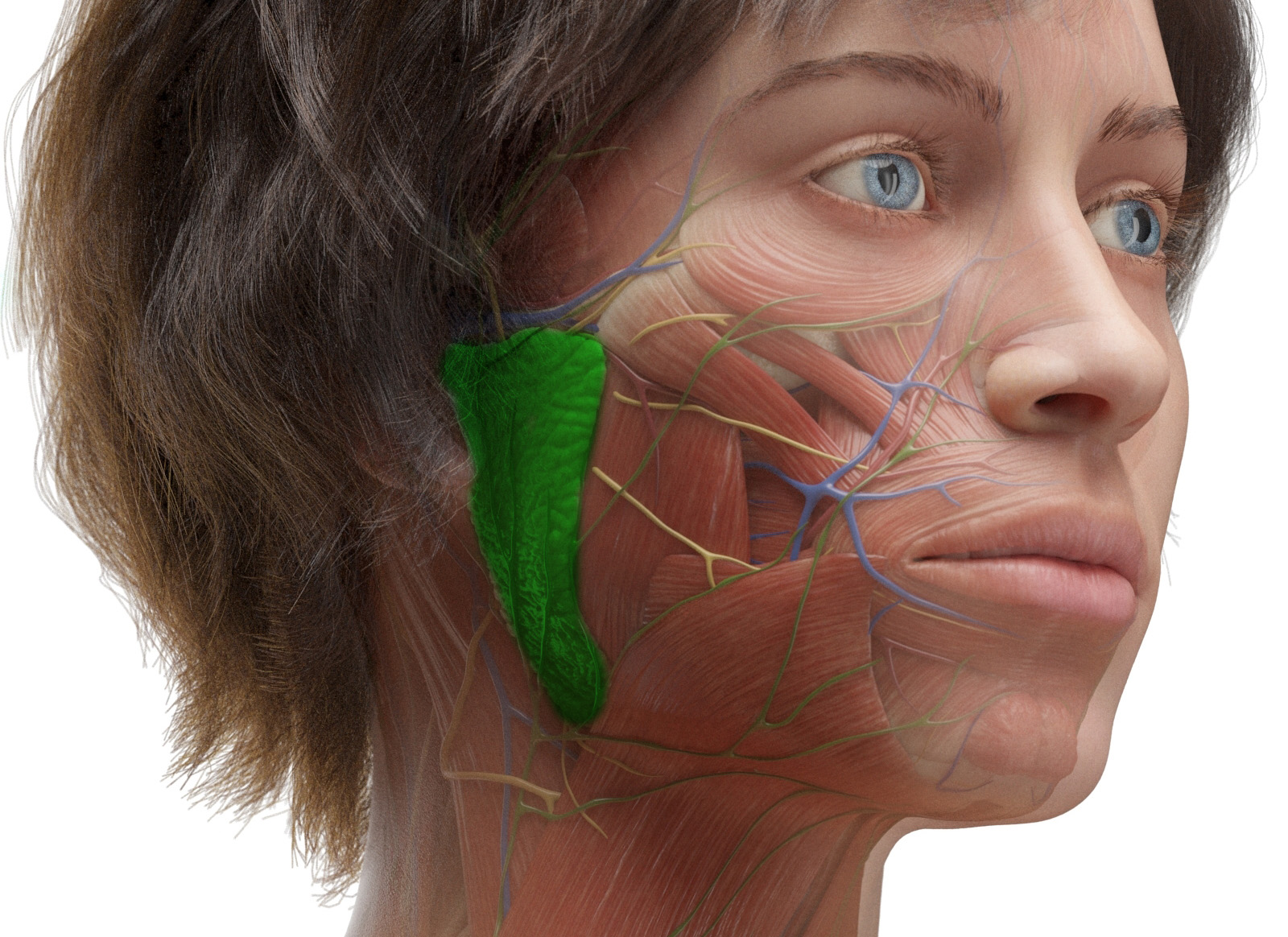
- Hände waschen
➜ Vor der Massage gründlich die Hände waschen. - Lage der Drüse
➜ Die Ohrspeicheldrüse befindet sich vor und unterhalb des Ohrs, in der Nähe des Kiefergelenks. - Kreisende Bewegungen
➜ Sanft mit den Fingerspitzen in kleinen, kreisenden Bewegungen die Region vor dem Ohr massieren, in Richtung des Mundes. - Druck anpassen
➜ Leichten Druck ausüben, ohne Schmerzen zu verursachen. Der Druck sollte angenehm sein. - Dauer
➜ Jede Seite etwa 2-3 Minuten massieren, mehrmals täglich wiederholen. - Abschluss
➜ Nach der Massage den Mund ausspülen, um den Speichelfluss zu unterstützen.
Schulung und Sensibilisierung
Eine effektive Soor- und Parotitisprophylaxe erfordert, dass medizinisches Fachpersonal gut geschult und sich der Bedeutung präventiver Maßnahmen bewusst ist. Regelmäßige Schulungen sollten die neuesten Protokolle und Forschungsergebnisse zu diesen Themen abdecken.
Schulungsinhalte
- Erkennung von Risikofaktoren
➜ Medizinisches Fachpersonal muss in der Lage sein, Patienten mit erhöhtem Risiko für Soor und Parotitis zu identifizieren. - Implementierung präventiver Maßnahmen
➜ Die korrekte Anwendung von Mundpflegeprotokollen und anderen prophylaktischen Strategien sollte regelmäßig geübt werden. - Patientenaufklärung
➜ Das Personal sollte in der Lage sein, Patienten und deren Angehörige über die Bedeutung der Prophylaxe aufzuklären und praktische Tipps zur Umsetzung zu geben.
Fallbeispiel: Soor- und Parotitisprophylaxe
Patientenvorstellung
Herr Müller, 78 Jahre alt, wurde aufgrund einer Hüftfraktur operiert und befindet sich nun auf der postoperativen Station eines Krankenhauses. Er hat mehrere Vorerkrankungen, darunter Diabetes mellitus Typ 2, Hypertonie und eine leichte kognitive Beeinträchtigung. Zudem ist bekannt, dass Herr Müller eine eingeschränkte Mobilität und Schwierigkeiten bei der Aufrechterhaltung einer guten Mundhygiene hat. Aufgrund seiner Diabetes-Erkrankung und des postoperativen Zustands wird Herr Müller als Risikopatient für Soor und Parotitis eingestuft.
Klinische Situation
Drei Tage nach der Operation beginnt Herr Müller über Mundtrockenheit und ein Brennen im Mundraum zu klagen. Bei der Untersuchung durch das Pflegepersonal werden weiße Beläge auf der Zunge und den Mundschleimhäuten festgestellt, was auf eine beginnende Candidose (Soor) hinweist. Zudem zeigt sich eine leichte Schwellung der linken Parotisdrüse, die bei Palpation druckempfindlich ist.
Pflegeziele
Verhinderung der Ausbreitung und Verschlimmerung von Soor
- Herr Müller zeigt innerhalb einer Woche keine weiteren Anzeichen von oraler Candidose.
- Der orale Zustand verbessert sich, indem die weißen Beläge vollständig verschwinden und das Brennen im Mundraum aufhört.
Vorbeugung einer Parotitis
- Es tritt keine weitere Schwellung oder Entzündung der Parotisdrüsen auf.
- Herr Müller bleibt während des gesamten Krankenhausaufenthalts parotitisfrei.
Aufrechterhaltung einer guten Mundhygiene
- Herr Müller oder das Pflegepersonal führen zweimal täglich eine gründliche Mundpflege durch.
- Der Mundraum bleibt sauber, feucht und ohne Anzeichen von Infektionen oder Trockenheit.
Gewährleistung einer ausreichenden Hydratation
- Herr Müller hat einen ausgeglichenen Flüssigkeitshaushalt, der durch regelmäßige Flüssigkeitszufuhr gewährleistet wird.
- Anzeichen von Dehydratation werden vermieden, und der Speichelfluss bleibt ausreichend, um Mundtrockenheit vorzubeugen.
Pflegemaßnahmen
Mundhygiene sicherstellen
- Durchführung der Mundpflege zweimal täglich mit einer weichen Zahnbürste und fluoridhaltiger Zahnpasta, wenn nötig unterstützt durch das Pflegepersonal.
- Verwendung einer antiseptischen Mundspülung (z.B. Chlorhexidin) nach den Mahlzeiten, um die Keimlast zu reduzieren.
- Regelmäßige Inspektion des Mundraums durch das Pflegepersonal, um den Zustand der Schleimhäute zu überwachen und frühzeitig auf Veränderungen reagieren zu können.
Antimykotische Behandlung anwenden
- Verabreichung von Nystatin-Mundspülungen viermal täglich gemäß ärztlicher Verordnung.
- Überwachung der Verträglichkeit der antimykotischen Therapie und Dokumentation von Veränderungen im Mundraum.
Hydratation fördern
- Sicherstellung einer ausreichenden Flüssigkeitszufuhr, indem Herr Müller regelmäßig zum Trinken von Wasser, Tee oder anderen geeigneten Flüssigkeiten animiert wird.
- Falls notwendig, Anpassung der intravenösen Flüssigkeitstherapie, um den Hydratationsstatus zu optimieren.
Speichelfluss stimulieren
- Bereitstellung von zuckerfreien Lutschtabletten oder Kaugummi zur Förderung der Speichelproduktion.
- Regelmäßige Massage der Parotisdrüsen, um die Durchblutung und Sekretion zu fördern. Diese Maßnahme sollte zweimal täglich durchgeführt und dokumentiert werden.
Patienten- und Angehörigenaufklärung
- Aufklärung von Herrn Müller und seinen Angehörigen über die Wichtigkeit der Mundhygiene und die präventiven Maßnahmen gegen Soor und Parotitis.
- Bereitstellung schriftlicher Anleitungen und Demonstrationen durch das Pflegepersonal, um sicherzustellen, dass die Mundpflege korrekt durchgeführt wird, auch nach der Entlassung.
Regelmäßige Überprüfung und Anpassung der Pflegeplanung
- Tägliche Besprechung des Pflegeplans im Team und Anpassung der Maßnahmen basierend auf dem Zustand von Herrn Müller.
- Dokumentation aller Pflegeinterventionen und regelmäßige Bewertung der Zielerreichung.
Evaluation
Nach Abschluss der geplanten Pflegeinterventionen ist es wichtig, eine gründliche Evaluation durchzuführen, um festzustellen, ob die Pflegeziele erreicht wurden und die Maßnahmen wirksam waren. Die Evaluation von Herrn Müllers Fall könnte wie folgt aussehen:
Pflegeziel 1: Verhinderung der Ausbreitung und Verschlimmerung von Soor
- Beobachtungen
➜ Innerhalb der ersten Woche nach Beginn der Intervention wurden keine weiteren Anzeichen von Soor festgestellt. Die weißen Beläge auf der Zunge und den Mundschleimhäuten verschwanden vollständig nach vier Tagen der antimykotischen Behandlung mit Nystatin. - Patientenfeedback
➜ Herr Müller berichtet, dass das Brennen im Mundraum nach drei Tagen deutlich nachgelassen hat und komplett verschwunden ist. - Ergebnis
➜ Das Pflegeziel wurde erreicht. Die Soorinfektion wurde erfolgreich eingedämmt und es traten keine weiteren Komplikationen auf.
Pflegeziel 2: Vorbeugung einer Parotitis
- Beobachtungen
➜ Es traten keine weiteren Schwellungen oder Schmerzen in den Parotisdrüsen auf. Die tägliche Massage und die Stimulation der Speichelproduktion zeigten positive Effekte, indem sie die normale Funktion der Drüsen aufrechterhielten. - Patientenfeedback
➜ Herr Müller hatte keine Beschwerden in Bezug auf die Parotisdrüsen und fühlte sich allgemein wohl. - Ergebnis
➜ Das Pflegeziel wurde erreicht. Herr Müller blieb während seines Krankenhausaufenthalts parotitisfrei.
Pflegeziel 3: Aufrechterhaltung einer guten Mundhygiene
- Beobachtungen
➜ Das Pflegepersonal führte die Mundpflege bei Herrn Müller zweimal täglich durch, wie geplant. Der Mundraum blieb sauber, feucht und frei von neuen Infektionszeichen. - Patientenfeedback
➜ Herr Müller konnte unter Anleitung und Unterstützung des Pflegepersonals seine Mundhygiene verbessern und fühlte sich hinsichtlich seiner Mundgesundheit deutlich besser. - Ergebnis
➜ Das Pflegeziel wurde erreicht. Die Mundhygiene von Herrn Müller konnte erfolgreich aufrechterhalten werden.
Pflegeziel 4: Gewährleistung einer ausreichenden Hydratation
- Beobachtungen
➜ Herr Müller zeigte keine Anzeichen von Dehydratation. Die Flüssigkeitszufuhr war ausreichend, und die Speichelproduktion wurde durch die Hydratationsmaßnahmen verbessert. - Patientenfeedback
➜ Herr Müller berichtete, dass er sich gut hydriert fühlte und keine Probleme mit Mundtrockenheit hatte. - Ergebnis
➜ Das Pflegeziel wurde erreicht. Der Flüssigkeitshaushalt von Herrn Müller war während seines Aufenthalts stabil und adäquat.
Insgesamt waren die Pflegeinterventionen bei Herrn Müller erfolgreich. Alle festgelegten Pflegeziele wurden erreicht, und die Gesundheit und das Wohlbefinden von Herrn Müller konnten effektiv unterstützt werden. Die regelmäßige Überprüfung und Anpassung der Pflegeplanung trugen dazu bei, die Maßnahmen optimal auf die Bedürfnisse des Patienten abzustimmen. Die Maßnahmen zur Soor- und Parotitisprophylaxe erwiesen sich als wirksam, was durch die positive Entwicklung des Gesundheitszustands von Herrn Müller bestätigt wurde.
Nachsorge
- Nachsorge
➜ Bei der Entlassung erhält Herr Müller detaillierte Anweisungen für die Fortsetzung der Mundhygiene und Flüssigkeitszufuhr zu Hause, um Rückfälle zu verhindern. - Kontrolltermine
➜ Ein Termin für eine Nachkontrolle bei seinem Hausarzt wird vereinbart, um sicherzustellen, dass die präventiven Maßnahmen auch nach der Entlassung eingehalten werden.
Zusammenfassung
Die Prophylaxe von Soor und Parotitis ist ein wesentlicher Bestandteil der Patientenversorgung, insbesondere bei gefährdeten Patientengruppen. Durch die konsequente Umsetzung präventiver Maßnahmen und die kontinuierliche Schulung des medizinischen Fachpersonals können das Risiko für diese Infektionen erheblich reduziert und die allgemeine Patientensicherheit verbessert werden. Die Aufmerksamkeit gegenüber Risikofaktoren und die Förderung einer guten Mundhygiene sind dabei Schlüsselkomponenten.
Quellen
- Elsevier GmbH, & Menche, N. (Hrsg.). (2019). Pflege Heute (7. Aufl.). Urban & Fischer in Elsevier.
- Menche, N. (Hrsg.). (2016). Biologie Anatomie Physiologie: Mit Zugang zu pflegeheute.de (8. Aufl.). Urban & Fischer in Elsevier.
- Wied, S., & Warmbrunn, A. (Hrsg.). (2012). Pschyrembel Pflege (3. Aufl.). Walter de Gruyter.
- Samaranayake, L.P. (2002) Essential Microbiology for Dentistry. 3rd edn. Edinburgh: Churchill Livingstone.
- Epstein, J.B., Raber-Durlacher, J.E., Wilkins, A., & Chavarria, M.G. (2010) Oral and dental care for head and neck cancer patients receiving chemotherapy. Supportive Care in Cancer, 18(8), pp. 1007-1022. doi: 10.1007/s00520-010-0899-5.
- American Academy of Pediatric Dentistry (AAPD). (2021) Guideline on the Prevention of Oral Diseases. Verfügbar: https://www.aapd.org/globalassets/media/policies_guidelines/g_prevention.pdf (Zugriff: 20. August 2024).
- Dodds, M.W.J., Yeh, C.K., & Johnson, D.A. (2000) Salivary alterations in type 2 (non-insulin-dependent) diabetes mellitus and hypertension. Community Dentistry and Oral Epidemiology, 28(5), pp. 373-381. doi: 10.1034/j.1600-0528.2000.028005373.x.
- Bartlett, J.G. (2002) Antibiotic-associated diarrhea. New England Journal of Medicine, 346(5), pp. 334-339. doi: 10.1056/NEJMra000785.
