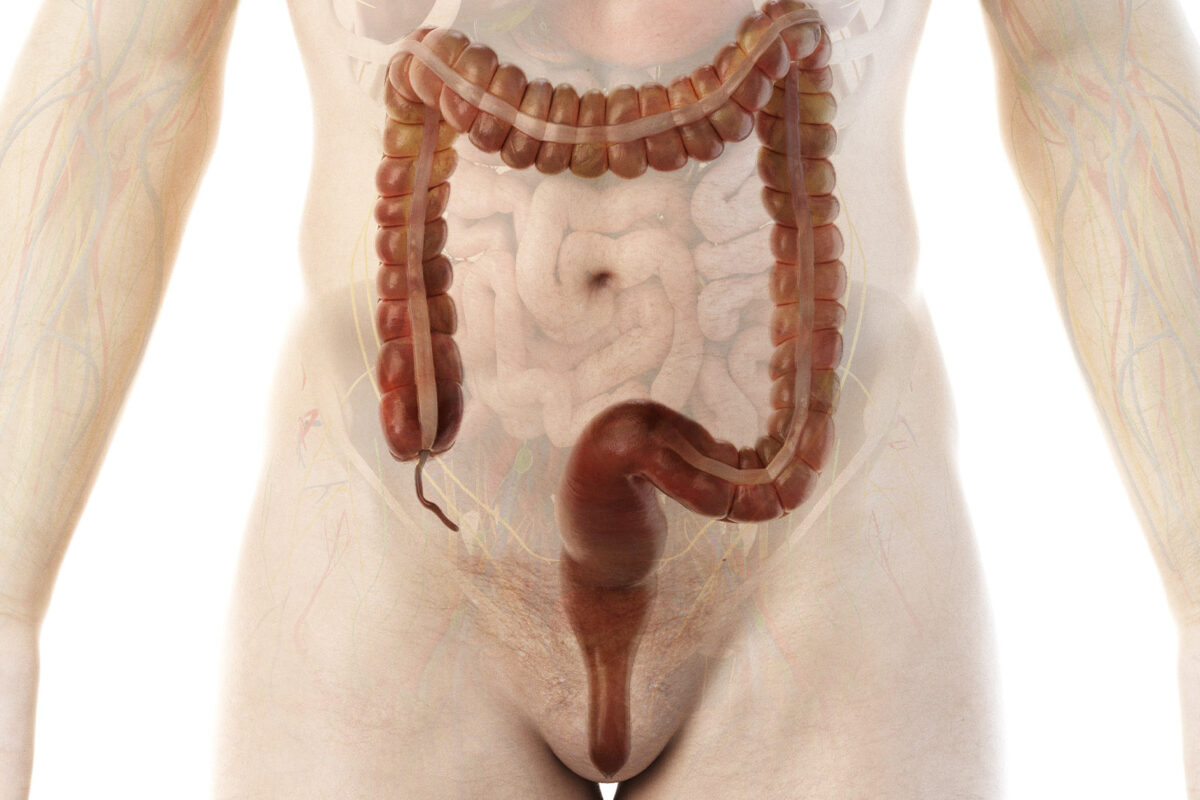
Dickdarm: Anatomie, Funktion, Pathologie
Der Dickdarm (Colon) ist ein wesentlicher Teil des menschlichen Verdauungssystems, der für die abschließenden Phasen der Verdauung und der Wasseraufnahme verantwortlich ist. Er spielt eine zentrale Rolle bei der Bildung und Ausscheidung von Stuhl, nachdem der Großteil der Nährstoffe bereits im Dünndarm absorbiert wurde.
Definition
Der Dickdarm ist der letzte Abschnitt des Verdauungstraktes und erstreckt sich vom Ende des Dünndarms (Ileum) bis zum Anus. Er ist etwa 1,5 Meter lang und besteht aus mehreren Abschnitten: Zäkum, Colon ascendens, Colon transversum, Colon descendens, Colon sigmoideum und dem Rektum.
Funktion und Lage
Der Dickdarm resorbiert Wasser und Elektrolyte, verdichtet den Stuhl und beherbergt eine vielfältige Mikrobiota zur Fermentation unverdaulicher Stoffe. Er verläuft vom rechten Unterbauch (Zäkum) bis zum Anus und bildet einen Rahmen um den Dünndarm.
Funktion des Dickdarms
Der Dickdarm hat mehrere wichtige Funktionen im Verdauungssystem, die hauptsächlich mit der letzten Phase der Verdauung und der Ausscheidung zusammenhängen:
- Wasser- und Elektrolytresorption
➜ Der Dickdarm resorbiert den Großteil des im Speisebrei (Chymus) verbliebenen Wassers sowie wichtige Elektrolyte wie Natrium und Chlorid. Dadurch wird der Darminhalt eingedickt und in Form von Stuhl (Fäzes) geformt. - Speicherung des Stuhls
➜ Der Dickdarm speichert den gebildeten Stuhl, bis er über den Anus ausgeschieden wird. Diese Speicherung erfolgt vor allem im Colon sigmoideum und Rektum. - Mikrobiota
➜ Der Dickdarm beherbergt eine große Anzahl an Bakterien, die als Darmflora oder Mikrobiota bekannt sind. Diese Bakterien sind an der Fermentation von nicht verdaubaren Kohlenhydraten (Ballaststoffe) beteiligt, produzieren wichtige Vitamine (z. B. Vitamin K und einige B-Vitamine) und unterstützen das Immunsystem. - Stuhltransport
➜ Durch peristaltische Bewegungen und segmentale Kontraktionen wird der Darminhalt langsam entlang des Dickdarms transportiert, bis er schließlich ausgeschieden wird. - pH-Regulierung
➜ Der Dickdarm hilft, den Säure-Basen-Haushalt des Körpers zu regulieren, indem er überschüssige Säuren oder Basen in den Stuhl abgibt. - Produktion von Schleim
➜ Die Becherzellen der Darmschleimhaut produzieren Schleim, der den Stuhl gleitfähig macht und die Darmwände vor mechanischer Reizung schützt.werden.
Insgesamt sind die Funktionen des Dickdarms auf die abschließenden Phasen der Verdauung ausgerichtet, einschließlich der Rückgewinnung von Wasser, der Bildung und Speicherung von Stuhl sowie der Bereitstellung eines Lebensraums für nützliche Bakterien.
Lage des Dickdarms
Der Dickdarm erstreckt sich hufeisenförmig von der Ileozäkalklappe, wo er am Übergang zwischen Dünn- und Dickdarm beginnt, bis zum Anus, dem Ende des Verdauungstrakts. Die anatomische Lage lässt sich in folgende Abschnitte unterteilen:
- Zäkum
➜ Im rechten unteren Quadranten des Abdomens, unmittelbar unterhalb des Bauchnabels. - Colon ascendens
➜ Steigt vom Zäkum ausgehend entlang der rechten Körperseite nach oben bis zum rechten Oberbauch, unterhalb der Leber. - Colon transversum
➜ Verläuft horizontal vom rechten zum linken Oberbauch, unterhalb des Magens, und kreuzt dabei die Körpermitte. - Colon descendens
➜ Verläuft auf der linken Seite des Abdomens, vom linken Oberbauch abwärts bis zum linken Unterbauch. - Colon sigmoideum
➜ Befindet sich im linken Unterbauch und verläuft s-förmig in das Becken hinein. - Rektum
➜ Liegt im Becken, verläuft entlang der vorderen Kreuzbeinwand und endet im Anus.
Der Dickdarm liegt teils intraperitoneal (im Bauchfell), besonders das Colon transversum und sigmoideum, während das Colon ascendens und descendens retroperitoneal (hinter dem Bauchfell) liegt. Dadurch bleibt der Dickdarm relativ fest in seiner Position verankert.
Makroskopische Anatomie
Die makroskopische Anatomie des Dickdarms lässt sich in verschiedene Abschnitte unterteilen, die zusammen eine etwa 1,5 Meter lange Struktur bilden. Jeder Abschnitt hat spezifische Merkmale und Funktionen, die zum Gesamtsystem des Verdauungstraktes beitragen:
Abschnitte des Dickdarms
Zäkum (Caecum)
Das Zäkum ist der erste Abschnitt des Dickdarms und befindet sich im rechten unteren Quadranten des Abdomens. Es hat eine sackartige Struktur und ist der Übergangspunkt zwischen Dünn- und Dickdarm. Hier mündet der Dünndarm über die Ileozäkalklappe (Valva ileocaecalis) in den Dickdarm. Diese Klappe reguliert den Durchfluss von Darminhalt aus dem Dünndarm in den Dickdarm und verhindert den Rückfluss.
Appendix vermiformis (Wurmfortsatz)
Der Appendix vermiformis ist ein dünner, etwa 8-10 cm langer wurmförmiger Fortsatz des Zäkums. Seine genaue Funktion ist noch nicht vollständig geklärt, aber es wird angenommen, dass er eine Rolle im Immunsystem und der Erhaltung der Darmflora spielt.
Colon (Grimmdarm)
Das Colon ist der größte Abschnitt des Dickdarms und wird in vier Segmente unterteilt:
- Colon ascendens (aufsteigendes Colon)
➜ Dieser Abschnitt verläuft auf der rechten Seite des Abdomens nach oben, vom Zäkum bis zur rechten Flexur (Flexura coli dextra oder Hepatica), einer scharfen Biegung unter der Leber. - Colon transversum (quer verlaufendes Colon)
➜ Das Colon transversum verläuft horizontal von der rechten Flexur zur linken Flexur (Flexura coli sinistra oder Lienalis) unterhalb der Milz. Es befindet sich intraperitoneal und ist das mobilste Segment des Dickdarms. - Colon descendens (absteigendes Colon)
➜ Dieser Abschnitt verläuft auf der linken Seite des Abdomens von der linken Flexur abwärts in Richtung Becken. - Colon sigmoideum (sigmoides Colon)
➜ Das Colon sigmoideum ist der S-förmig geschwungene Abschnitt des Dickdarms, der im Becken beginnt und in das Rektum übergeht. Es ist ebenfalls intraperitoneal und sehr beweglich.
Rektum
Das Rektum ist der letzte Abschnitt des Dickdarms und erstreckt sich vom Ende des Colon sigmoideum bis zum Anus. Es hat eine etwa 12-15 cm lange, gerade Struktur und dient der Speicherung des Stuhls vor der Ausscheidung. Am unteren Ende des Rektums befindet sich der Anus, der durch zwei Schließmuskelgruppen (innerer und äußerer Schließmuskel) kontrolliert wird, die die Defäkation regulieren.
Besondere anatomische Strukturen
- Taenien (Taeniae coli)
➜ Der Dickdarm besitzt drei Längsmuskelbänder, die als Taenien bezeichnet werden. Diese Längsstreifen ziehen sich entlang des gesamten Colons und helfen bei der Kontraktion der Darmwand, was die segmentierte Bewegung des Darminhalts unterstützt. - Haustren (Haustra coli)
➜ Durch die segmentierte Kontraktion der Taenien entstehen Aussackungen oder Ausbuchtungen der Darmwand, die als Haustren bezeichnet werden. Diese verleihen dem Colon sein typisches, segmentiertes Aussehen und dienen der Verlangsamung des Darminhaltes, um die Wasser- und Elektrolytresorption zu maximieren. - Plicae semilunares (halbmondförmige Falten)
➜ Diese halbmondförmigen Falten verlaufen auf der Innenseite des Colons quer und sind zwischen den Haustren sichtbar. Sie sind fixierte Falten der Mukosa und Submukosa, die die Bewegung des Darminhalts weiter regulieren. - Omentum appendices (Fettanhängsel)
➜ Kleine, mit Fett gefüllte Ausstülpungen der Serosa, die an der äußeren Oberfläche des Dickdarms sichtbar sind, vor allem im Bereich des Colon ascendens und des Colon transversum.
Mikroskopische Anatomie
Die mikroskopische Anatomie des Dickdarms zeigt eine komplexe, mehrschichtige Struktur, die an die speziellen Funktionen des Organs angepasst ist. Die Darmwand besteht aus vier Hauptschichten: Mukosa, Submukosa, Muskularis externa und Serosa/Adventitia. Diese Schichten arbeiten zusammen, um die Wasser- und Elektrolytresorption, die Schleimproduktion und die Fortbewegung des Darminhalts zu ermöglichen.
Mukosa (Schleimhaut)
Die Mukosa ist die innere Schleimhautschicht des Dickdarms und spielt eine zentrale Rolle in der Wasser- und Elektrolytresorption sowie in der Schleimproduktion.
- Epithel
➜ Das Epithel der Mukosa ist einschichtig und besteht hauptsächlich aus Zylinderepithelzellen. Diese Zellen sind für die Resorption von Wasser und Elektrolyten verantwortlich. Zwischen den Zylinderepithelzellen befinden sich Becherzellen, die Schleim produzieren. Der Schleim dient dazu, den Darminhalt zu schmieren und die Darmschleimhaut vor mechanischen und chemischen Schäden zu schützen. - Krypten (Lieberkühn-Drüsen)
➜ Die Mukosa ist von Krypten durchzogen, die als tubuläre Einstülpungen der Schleimhaut erscheinen. Diese Krypten enthalten neben den Zylinderepithel- und Becherzellen auch Stammzellen, die das Epithel ständig erneuern, sowie Paneth-Zellen, die antimikrobielle Substanzen produzieren und zur Immunabwehr beitragen. - Lamina propria
➜ Unter dem Epithel liegt die Lamina propria, eine lockere Bindegewebsschicht, die Blut- und Lymphgefäße, Immunzellen sowie Nervenfasern enthält. Sie spielt eine wichtige Rolle bei der Immunabwehr, da hier viele Lymphfollikel (Ansammlungen von Immunzellen) zu finden sind, die zur Abwehr von Krankheitserregern beitragen. - Muscularis mucosae
➜ Die äußerste Schicht der Mukosa ist die Muscularis mucosae, eine dünne Schicht glatter Muskulatur, die die Bewegung der Schleimhaut unterstützt und die Sekretion der Krypten beeinflusst.
Submukosa
Die Submukosa ist eine dickere Bindegewebsschicht unterhalb der Mukosa, die Blutgefäße, Nerven und Lymphgefäße enthält. Diese Schicht dient der Versorgung der Mukosa und enthält ein plexusähnliches Nervensystem namens Plexus submucosus (Meissner-Plexus), das die Sekretion und Durchblutung der Mukosa steuert. In der Submukosa befinden sich außerdem größere Lymphgefäße, die eine wichtige Rolle bei der Abwehr von Mikroorganismen und bei der Drainage von überschüssiger Flüssigkeit spielen.
Muskularis externa
Die Muskularis externa ist für die Bewegung des Darminhalts durch peristaltische Kontraktionen verantwortlich. Sie besteht aus zwei Muskelschichten:
- Innere Ringmuskelschicht
➜ Diese zirkuläre Muskelschicht umgibt den Darm und ist für die Kontraktion verantwortlich, die den Darminhalt nach vorne schiebt. Im Dickdarm bildet diese Schicht den inneren Analsphinkter (Schließmuskel), der für die Kontrolle der Stuhlausscheidung von Bedeutung ist. - Äußere Längsmuskelschicht (Taenien)
➜ Anders als im Dünndarm ist die äußere Muskelschicht des Dickdarms nicht vollständig gleichmäßig, sondern in drei bandartige Strukturen organisiert, die als Taeniae coli bekannt sind. Diese Längsmuskelbänder tragen zur segmentierten Bewegung des Darminhalts bei und sind für die charakteristische Ausbuchtung des Dickdarms (Haustren) verantwortlich.
Zwischen diesen beiden Muskelschichten liegt der Plexus myentericus (Auerbach-Plexus), ein Netzwerk von Nervenfasern, das die Motilität (Bewegung) des Darms koordiniert.
Serosa und Adventitia
Die äußere Schicht des Dickdarms kann entweder aus Serosa oder Adventitia bestehen, je nach Lage des jeweiligen Darmabschnitts.
- Serosa
➜ Diese äußere, glatte Schicht ist eine seröse Membran und bedeckt die Abschnitte des Dickdarms, die intraperitoneal liegen (z. B. Colon transversum, Colon sigmoideum). Sie besteht aus Mesothelzellen, die eine dünne Flüssigkeit produzieren, um die Reibung zwischen den Organen zu reduzieren. - Adventitia
➜ In den retroperitoneal gelegenen Teilen des Dickdarms (z. B. Colon ascendens, Colon descendens) wird der Dickdarm von Adventitia, einer lockeren Bindegewebsschicht, bedeckt, die den Darm mit den umliegenden Strukturen verbindet.
Lymphatisches Gewebe:
Der Dickdarm enthält reichlich lymphatisches Gewebe, insbesondere in Form von lymphatischen Follikeln in der Mukosa und Submukosa. Diese Follikel spielen eine wichtige Rolle bei der Immunabwehr des Darms und schützen vor pathogenen Mikroorganismen, die mit der Nahrung aufgenommen werden.
Nerven und Blutgefäße
Die Nerven- und Blutversorgung des Dickdarms ist komplex und spielt eine entscheidende Rolle für die Regulation der Motilität, Sekretion und Blutversorgung des Organs. Diese Versorgung ist entscheidend, um die physiologischen Funktionen des Dickdarms aufrechtzuerhalten, wie die Resorption von Wasser und Elektrolyten, die motorische Aktivität und die Abwehrreaktionen.
Nerven
Die nervale Versorgung des Dickdarms erfolgt sowohl über das autonome Nervensystem (Sympathikus und Parasympathikus) als auch über das enterische Nervensystem, das eine eigenständige Regulation der Darmfunktion ermöglicht.
Enterisches Nervensystem (ENS):
Das enterische Nervensystem (ENS) ist ein eigenständiges Nervensystem, das im gesamten Verdauungstrakt vorkommt und speziell die Bewegungen und Sekretionen im Darm reguliert. Es besteht aus zwei Hauptnervenplexen:
- Plexus myentericus (Auerbach-Plexus)
➜ Dieser Nervengeflecht befindet sich zwischen der inneren Ringmuskulatur und der äußeren Längsmuskelschicht (Taenien) in der Muskularis externa. Der Plexus myentericus ist primär für die Motilität des Dickdarms verantwortlich, indem er die peristaltischen Bewegungen koordiniert, die den Darminhalt durch den Dickdarm transportieren. - Plexus submucosus (Meissner-Plexus)
➜ Dieser Plexus liegt in der Submukosa und reguliert die Sekretion und den Blutfluss in der Mukosa sowie die Resorptionsvorgänge. Er ist insbesondere für die Anpassung der Schleimproduktion und der Wasserresorption verantwortlich.
Sympathikus
Die sympathische Innervation des Dickdarms erfolgt über Nerven, die aus dem Ganglion mesentericum superius und dem Ganglion mesentericum inferius entspringen. Die sympathischen Nervenfasern hemmen die Darmmotilität und -sekretion und verengen die Blutgefäße (Vasokonstriktion), was zur Reduktion der Verdauungsaktivität beiträgt. Die sympathischen Nerven wirken über die Noradrenalin-Ausschüttung, die die Kontraktion der glatten Muskulatur reduziert und die Darmpassage verlangsamt.
Parasympathikus
Die parasympathische Innervation des Dickdarms erfolgt über den Nervus vagus (bis zum proximalen Drittel des Colons) und über die Nervi pelvici (für den distalen Teil des Colons, einschließlich Colon descendens, Colon sigmoideum und Rektum). Der Nervus vagus fördert die Beweglichkeit (Peristaltik) und Sekretion im Darm durch die Freisetzung von Acetylcholin. Die parasympathische Stimulation führt zu einer erhöhten Motilität und einer gesteigerten Sekretion von Schleim und Verdauungssäften, was die Verdauungsprozesse und den Transport des Darminhalts beschleunigt.
Arterielle Versorgung
Die Blutversorgung des Dickdarms erfolgt durch zwei Hauptarterien, die den Darm in verschiedene Abschnitte versorgen: die Arteria mesenterica superior und die Arteria mesenterica inferior. Diese Arterien verzweigen sich in kleinere Äste, die den verschiedenen Abschnitten des Dickdarms Blut zuführen.
Arteria mesenterica superior
Die Arteria mesenterica superior versorgt den oberen Teil des Dickdarms (vom Zäkum bis zum Colon transversum). Sie entspringt aus der Aorta abdominalis und teilt sich in folgende Äste:
- Arteria ileocolica
➜ Versorgt das Zäkum, den Anfang des Colon ascendens und den Wurmfortsatz (Appendix vermiformis) über den Ramus appendicularis. - Arteria colica dextra
➜ Versorgt das Colon ascendens. - Arteria colica media
➜ Versorgt das Colon transversum bis zur Flexura coli sinistra (linke Kolonflexur).
Arteria mesenterica inferior
Die Arteria mesenterica inferior versorgt den distalen Teil des Dickdarms (vom Colon descendens bis zum oberen Rektum). Sie entspringt ebenfalls aus der Aorta abdominalis und teilt sich in folgende Äste:
- Arteria colica sinistra
➜ Versorgt das Colon descendens und den linken Teil des Colon transversum. - Arteriae sigmoideae
➜ Versorgt das Colon sigmoideum. - Arteria rectalis superior
➜ Versorgt das obere Drittel des Rektums.
Diese beiden Arterien bilden entlang des Randes des Dickdarms Anastomosen (Verbindungen), die als Riolan-Anastomose oder Drummond-Arkade bezeichnet werden. Diese Gefäßbögen ermöglichen es, dass bei einer Blockade in einem Abschnitt des Gefäßsystems der Blutfluss über andere Wege aufrechterhalten werden kann.
Venöse Drainage
Der venöse Abfluss des Dickdarms erfolgt über die entsprechenden Venen, die parallel zu den Arterien verlaufen:
- Vena mesenterica superior
➜ Führt das venöse Blut aus dem Zäkum, Colon ascendens und Colon transversum ab. Diese Vene mündet in die Vena portae hepatis (Pfortader), die das Blut zur Leber transportiert. - Vena mesenterica inferior
➜ Führt das Blut aus dem Colon descendens, Colon sigmoideum und dem oberen Rektum ab. Sie mündet in die Vena splenica, die ebenfalls Teil des Pfortadersystems ist.
Die venöse Drainage des Dickdarms spielt eine zentrale Rolle in der Aufnahme von Nährstoffen und deren Weiterleitung an die Leber zur Verarbeitung und Entgiftung.
Lymphgefäße
Das lymphatische System des Dickdarms ist ebenfalls gut entwickelt und verläuft entlang der Blutgefäße. Es besteht aus mehreren Lymphknotenstationen, die in den Mesenterien eingebettet sind. Die Lymphe fließt über die mesenterialen Lymphknoten zu den para-aortalen Lymphknoten und schließlich in den Ductus thoracicus (Milchbrustgang), der die Lymphe in den Blutkreislauf zurückführt. Dieses System spielt eine wichtige Rolle in der Immunabwehr und in der Verhinderung der Ausbreitung von Infektionen oder Krebszellen aus dem Dickdarm.
Pathophysiologie und klinische Relevanz
Die Pathophysiologie des Dickdarms umfasst eine Vielzahl von Störungen, die den Verdauungstrakt beeinträchtigen können. Die häufigsten pathophysiologischen Veränderungen betreffen entzündliche, infektiöse, tumoröse und funktionelle Erkrankungen. Der Dickdarm spielt eine zentrale Rolle in der Aufrechterhaltung der Wasser- und Elektrolyt-Homöostase sowie in der Regulation der Defäkation. Eine Störung dieser Funktionen kann zu signifikanten klinischen Problemen führen.
Entzündliche Darmerkrankungen
Morbus Crohn
Morbus Crohn ist eine chronisch-entzündliche Darmerkrankung, die jeden Teil des Verdauungstraktes betreffen kann, jedoch häufig im Ileum und im Colon auftritt. Die Entzündung ist transmural, das heißt, sie betrifft alle Schichten der Darmwand. Diese Entzündung führt zu Schwellungen, Ulzerationen (Geschwürbildung) und Fibrose.
- Pathophysiologie
➜ Die genaue Ursache von Morbus Crohn ist unbekannt, aber es wird angenommen, dass eine gestörte Immunantwort auf bakterielle Antigene in Verbindung mit genetischen und umweltbedingten Faktoren eine Rolle spielt. Es kommt zu einer unkontrollierten Entzündungsreaktion, die die Darmschleimhaut schädigt. - Klinische Relevanz
➜ Patienten leiden unter Durchfall, Bauchschmerzen, Gewichtsverlust und möglicherweise Fisteln oder Strikturen, die den Darm verengen und die Passage des Darminhalts erschweren. Langfristig erhöht sich das Risiko für Darmkrebs.
Colitis ulcerosa
Colitis ulcerosa ist eine entzündliche Erkrankung, die auf die Mukosa des Dickdarms beschränkt ist und typischerweise das Rektum betrifft. Die Entzündung breitet sich kontinuierlich nach proximal aus.
- Pathophysiologie
➜ Im Gegensatz zu Morbus Crohn betrifft die Entzündung nur die oberste Schleimhautschicht des Dickdarms. Die Ursache der Erkrankung ist multifaktoriell, wobei genetische Prädisposition und abnormale Immunreaktionen eine zentrale Rolle spielen. - Klinische Relevanz
➜ Symptome sind blutiger Durchfall, Tenesmen (schmerzhafter Stuhldrang) und Bauchschmerzen. Komplikationen können toxisches Megakolon (starke Erweiterung des Dickdarms), Perforationen und ein erhöhtes Risiko für Dickdarmkrebs sein.
Kolonkarzinom (Dickdarmkrebs)
Das Kolonkarzinom ist eine der häufigsten Krebsarten weltweit. Es entwickelt sich häufig aus gutartigen Adenomen (polypoiden Vorstufen), die über Jahre hinweg zu bösartigen Tumoren entarten können. Risikofaktoren sind eine familiäre Veranlagung, chronisch-entzündliche Darmerkrankungen, ein hoher Konsum von rotem Fleisch und eine ballaststoffarme Ernährung.
- Pathophysiologie
➜ Kolonkarzinome entwickeln sich in der Regel über eine Abfolge genetischer Mutationen, die vom normalen Epithel zur Dysplasie (Vorstufe von Krebs) und schließlich zum invasiven Karzinom führen. Die Adenom-Karzinom-Sequenz beschreibt diesen schrittweisen Übergang. - Klinische Relevanz
➜ Die Symptome von Kolonkrebs sind anfänglich oft unspezifisch, wie Müdigkeit, Gewichtsverlust und Blut im Stuhl. Später können Darmverschluss (Obstruktion) oder Durchbrüche auftreten. Screening-Methoden wie Koloskopien sind entscheidend für die Früherkennung und Prävention.
Divertikulose und Divertikulitis
Divertikel sind kleine Ausstülpungen der Darmwand, die sich hauptsächlich im Colon sigmoideum bilden. Divertikulose bezeichnet das Vorhandensein von Divertikeln ohne Entzündung. Wenn sich diese entzünden, spricht man von Divertikulitis.
- Pathophysiologie
➜ Die Bildung von Divertikeln wird durch einen erhöhten intraluminalen Druck im Darm gefördert, der Schwachstellen in der Muskularis externa entstehen lässt. Ballaststoffarme Ernährung und ein sedentärer Lebensstil erhöhen das Risiko für Divertikulose. - Klinische Relevanz
➜ Divertikulose bleibt oft asymptomatisch, während eine Divertikulitis Bauchschmerzen (typischerweise im linken Unterbauch), Fieber und eine erhöhte Entzündungsreaktion hervorruft. Komplikationen wie Abszesse, Perforationen oder Darmstrikturen können auftreten.
Reizdarmsyndrom (IBS – Irritable Bowel Syndrome)
Das Reizdarmsyndrom ist eine funktionelle Darmerkrankung, die durch wiederkehrende Bauchschmerzen, Blähungen und Veränderungen im Stuhlgang (Durchfall, Verstopfung oder beides) gekennzeichnet ist.
- Pathophysiologie
➜ Die genaue Ursache ist unbekannt, aber es wird vermutet, dass eine gestörte Kommunikation zwischen Gehirn und Darm, Veränderungen der Darmflora und abnorme Darmbewegungen eine Rolle spielen. Stress, Ernährung und hormonelle Schwankungen scheinen Symptome zu beeinflussen. - Klinische Relevanz
➜ IBS verursacht erhebliche Beeinträchtigungen der Lebensqualität, obwohl es keine strukturellen Anomalien des Darms gibt. Die Behandlung zielt auf die Linderung der Symptome durch Ernährungsanpassungen, Stressmanagement und Medikamente ab.
Darmverschluss (Ileus)
Ein Ileus ist ein Zustand, bei dem der Darminhalt nicht mehr normal transportiert wird. Hier werden zwei Haupttypen unterschieden:
1. Mechanischer Ileus: Ursache ist eine physische Blockade, z. B. durch Tumore, Verwachsungen (Adhäsionen), Hernien oder Strikturen.
2. Paralytischer Ileus: Hierbei handelt es sich um eine Darmlähmung, bei der die normale Peristaltik gestört ist, oft durch Bauchoperationen, Infektionen oder Elektrolytstörungen.
- Pathophysiologie
➜ Bei einem mechanischen Ileus verhindert eine Blockade die Passage des Darminhalts, während beim paralytischen Ileus die Muskulatur des Darms nicht mehr ausreichend kontrahiert. Dies führt zu einer Ansammlung von Flüssigkeit und Gas im Darm, was die Darmwand überdehnt. - Klinische Relevanz
➜ Symptome sind Übelkeit, Erbrechen, Bauchschmerzen und ein ausbleibender Stuhl- und Windabgang. Ohne Behandlung kann es zu einer Perforation und Sepsis kommen, was eine lebensbedrohliche Komplikation darstellt.
Toxisches Megakolon
Das toxische Megakolon ist eine seltene, aber schwerwiegende Komplikation, die bei entzündlichen Darmerkrankungen (insbesondere Colitis ulcerosa) auftreten kann. Es handelt sich um eine massive Dilatation des Dickdarms, die zu Perforationen und Sepsis führen kann.
- Pathophysiologie
➜ Die Entzündung breitet sich tief in die Darmwand aus und verursacht eine Dysfunktion der glatten Muskulatur des Darms. Dadurch wird die normale Peristaltik unterbrochen, was zu einer akuten Erweiterung des Darms führt. - Klinische Relevanz
➜ Patienten haben schwerste Bauchschmerzen, Fieber und einen stark aufgeblähten Bauch. Das toxische Megakolon ist ein medizinischer Notfall und erfordert meist eine schnelle chirurgische Intervention.
Diagnostik
Die Diagnostik des Dickdarms ist entscheidend für die Identifizierung und Differenzierung der zahlreichen Erkrankungen, die dieses Organ betreffen können. Diagnostische Verfahren zielen darauf ab, strukturelle Anomalien, funktionelle Störungen und entzündliche oder neoplastische Prozesse zu erkennen. Die Auswahl der richtigen Diagnosemethoden hängt von den klinischen Symptomen, der Krankengeschichte und den Verdachtsdiagnosen ab.
Anamnese und klinische Untersuchung:
Die Anamnese ist der erste Schritt in der Diagnostik und umfasst die detaillierte Erhebung der Symptome des Patienten. Wichtige Informationen sind:
- Dauer und Charakter der Symptome
- Bauchschmerzen, Durchfall, Verstopfung, Blut im Stuhl, Gewichtsverlust.
- Stuhlgewohnheiten
- Veränderungen in der Häufigkeit und Konsistenz des Stuhls.
- Familienanamnese
- Besonders wichtig bei Erkrankungen wie Kolonkarzinom und entzündlichen Darmerkrankungen.
- Begleiterscheinungen
- Fieber, Müdigkeit, Blähungen oder Tenesmen (schmerzhafter Stuhldrang).
Die klinische Untersuchung umfasst eine Inspektion des Abdomens, Palpation, Perkussion und Auskultation. Hierbei wird auf Schmerzen, Resistenzen, Darmgeräusche oder andere abnorme Befunde geachtet.
Laboruntersuchungen
Laboruntersuchungen sind oft der nächste Schritt und helfen dabei, entzündliche oder infektiöse Prozesse zu erkennen, Mangelerscheinungen festzustellen und Tumormarker zu bestimmen.
- Blutuntersuchungen
- Blutbild: Kann Anämie (z. B. bei Blutungen durch Kolonkarzinom) oder erhöhte Entzündungswerte zeigen (z. B. bei entzündlichen Darmerkrankungen).
- CRP und BSG: Diese Entzündungsmarker sind bei aktiven Entzündungen, wie bei Colitis ulcerosa oder Morbus Crohn, erhöht.
- Elektrolyte und Nierenwerte: Störungen deuten auf Dehydratation oder Elektrolytentgleisungen hin, besonders bei Durchfallerkrankungen.
- Stuhluntersuchungen
- Stuhlproben: Werden auf Blut (okkult oder sichtbar), Infektionen (Bakterien, Viren, Parasiten) und Fettgehalt untersucht.
- Calprotectin: Ein entzündlicher Marker im Stuhl, der bei entzündlichen Darmerkrankungen erhöht ist.
- Parasiten- und Bakterienkulturen: Werden eingesetzt, um infektiöse Ursachen wie Clostridium difficile oder Salmonellen zu identifizieren.
Endoskopische Verfahren:
Endoskopische Verfahren sind entscheidend, um direkte Einblicke in die Struktur des Dickdarms zu gewinnen, Gewebeproben zu entnehmen (Biopsie) und eventuelle therapeutische Maßnahmen zu ergreifen (z. B. Polypenentfernung).
- Koloskopie
- Die Koloskopie ist die Goldstandard-Untersuchung zur Diagnose von Dickdarmerkrankungen. Sie ermöglicht eine direkte Sicht auf die gesamte Dickdarmschleimhaut und kann Pathologien wie Polypen, Tumore, Divertikel, Ulzera oder entzündliche Veränderungen sichtbar machen.
- Biopsie: Während der Koloskopie können Gewebeproben entnommen werden, um eine histologische Untersuchung durchzuführen. Diese ist besonders wichtig zur Abklärung von entzündlichen Darmerkrankungen und Tumoren.
- Sigmoidoskopie
- Eine weniger invasive Variante der Koloskopie, die jedoch nur die unteren Abschnitte des Dickdarms (Colon sigmoideum und Rektum) untersucht. Sie wird bei Verdacht auf Colitis ulcerosa oder Rektumkarzinom verwendet.
- Rektoskopie
- Spezifische Untersuchung des Rektums und des Analkanals. Besonders relevant bei Blutungen aus dem Anus, Hämorrhoiden oder Rektumtumoren.
Bildgebende Verfahren:
Bildgebende Verfahren werden eingesetzt, um den Dickdarm und angrenzende Strukturen visuell darzustellen, insbesondere wenn endoskopische Verfahren nicht möglich sind oder zur weiterführenden Diagnostik.
- CT-Kolonographie (virtuelle Koloskopie)
- Ein CT-Scan, bei dem der Dickdarm nach vorheriger Darmreinigung mit Luft oder Kontrastmittel gefüllt wird, um eine dreidimensionale Darstellung des Dickdarms zu erstellen. Diese Methode ist besonders hilfreich, wenn eine vollständige Koloskopie nicht durchgeführt werden kann (z. B. bei Engstellen oder hohem Risiko einer Perforation).
- Bauch-Ultraschall (Sonographie)
- Ein nicht-invasives Verfahren zur Beurteilung von Entzündungen, Abszessen oder Tumoren im Abdomen. Die Sonografie ist hilfreich bei der Diagnose von Divertikulitis, wenn Verdickungen der Darmwand oder entzündliche Veränderungen sichtbar werden.
- Magnetresonanztomographie (MRT)
- Die Magnetresonanztomographie ist besonders bei der Beurteilung von entzündlichen Darmerkrankungen wie Morbus Crohn nützlich, da sie detaillierte Aufnahmen des Darmgewebes und von Fisteln oder Abszessen liefert.
- Konventionelles Röntgen
- Röntgen wird in Notfallsituationen verwendet, um akute Komplikationen wie einen Darmverschluss oder ein toxisches Megakolon darzustellen.
Funktionsdiagnostik:
Diese Methoden dienen der Beurteilung der motorischen und funktionellen Aktivität des Dickdarms.
- Defäkographie
- Eine Röntgenuntersuchung des Rektums während des Stuhlgangs. Sie wird verwendet, um Anomalien im Stuhlgang, wie eine rektale Prolaps oder Dysfunktion der Schließmuskeln, zu diagnostizieren.
- Darmtransitzeitbestimmung
- Bei Verdacht auf Verstopfung oder andere Motilitätsstörungen wird die Zeit bestimmt, die der Darminhalt benötigt, um den Dickdarm zu durchlaufen. Dies kann durch Marker (z. B. Röntgenmarker oder nuklearmedizinische Techniken) gemessen werden.
- Anorektale Manometrie
- Dieses Verfahren misst den Druck im Analkanal und im Rektum und wird verwendet, um die Funktion der Schließmuskeln zu beurteilen, insbesondere bei Verdacht auf Inkontinenz oder chronische Obstipation.
Histologische und molekulare Untersuchungen:
Die histologische Analyse von Biopsien ist entscheidend für die Diagnose entzündlicher und neoplastischer Prozesse.
- Histopathologie
- Biopsien aus der Koloskopie werden mikroskopisch untersucht, um zelluläre Veränderungen zu identifizieren. Dies ist besonders wichtig bei der Unterscheidung zwischen gutartigen und bösartigen Tumoren sowie bei der Diagnose von entzündlichen Darmerkrankungen (z. B. durch Nachweis von Ulzerationen, Granulomen oder Kryptenveränderungen).
- Molekulare Tests
- Genetische Tests können bei Patienten mit familiärem Risiko für Kolonkarzinom (z. B. bei familiärer adenomatöser Polyposis oder Lynch-Syndrom) durchgeführt werden.
- Tumormarker wie CEA (Carcinoembryonales Antigen) können bei Patienten mit Kolonkarzinom zur Überwachung und Prognosebestimmung verwendet werden.
Zusammenfassung
Der Dickdarm (Colon) ist etwa 1,5 m lang und erstreckt sich vom Ende des Dünndarms bis zum Anus. Er besteht aus Zäkum, Colon (ascendens, transversum, descendens, sigmoideum) und dem Rektum. Er dient der Wasser- und Elektrolytresorption, Stuhlbildung und beherbergt eine wichtige Mikrobiota. Zu den häufigen Erkrankungen gehören Colitis ulcerosa, Morbus Crohn, Divertikulitis und Darmkrebs. Mikroskopisch besteht er aus Mukosa, Submukosa, Muskularis und Serosa.
Quellen
- Faller, A., & Schünke, M. (2016). Der Körper des Menschen: Einführung in Bau und Funktion (A. Faller & M. Schünke, Hrsg.; 17. Aufl.). Thieme.
- Menche, N. (Hrsg.). (2016). Biologie Anatomie Physiologie: Mit Zugang zu pflegeheute.de (8. Aufl.). Urban & Fischer in Elsevier.
- Andreae, S. (Hrsg.). (2008). Lexikon der Krankheiten und Untersuchungen (2. Aufl.). Thieme.
- Netter, F.H. (2014). Atlas der Anatomie des Menschen. 6. Auflage. Urban & Fischer Verlag.Standring, S. (2015). Gray’s Anatomy: The Anatomical Basis of Clinical Practice. 41. Auflage. Elsevier.
- Moore, K. L., Dalley, A. F., & Agur, A. M. R. (2017). Clinically Oriented Anatomy. 8. Aufl. Philadelphia: Wolters Kluwer.
- Netter, F. H. (2014). Atlas of Human Anatomy. 6. Aufl. Philadelphia: Elsevier.
- Tortora, G. J., & Derrickson, B. (2018). Principles of Anatomy and Physiology. 15. Aufl. Hoboken: Wiley.